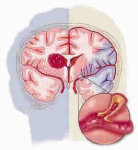
 Инсульт - тяжелейшее заболевание сосудистой системы мозга, которое приводит к повреждению ткани головного мозга и расстройством его функций. Во многих развитых странах, в том числе и в России, инсульт головного мозга является третьей по значимости причиной смертности после сердечно-сосудистых и онкологических заболеваний, а также одной из основных причин длительной нетрудоспособности.
Инсульт - тяжелейшее заболевание сосудистой системы мозга, которое приводит к повреждению ткани головного мозга и расстройством его функций. Во многих развитых странах, в том числе и в России, инсульт головного мозга является третьей по значимости причиной смертности после сердечно-сосудистых и онкологических заболеваний, а также одной из основных причин длительной нетрудоспособности.
Инсульт – это патология, которая поражает взрослое трудоспособное население, приводя к длительной госпитализации, стойкой инвалидизации больных, ухудшению качества жизни пациентов и их семей. Это заболевание ложится тяжелым экономическим бременем как на пациента, так и на систему здравоохранения. В США общие прямые затраты на лечение инсульта, уход за больными и их реабилитацию оцениваются в 30 миллиардов долларов в год. В 2004 году в Челябинской области инсульт перенесли 93 тысячи человека, потеряв при этом работоспособность и получив инвалидность.
Различают геморрагический и ишемический инсульт.
- Геморрагический инсульт обусловлен кровоизлиянием в мозг.
- Ишемический инсульт (инфаркт мозга) развивается при закупорке сосудов атеросклеротической бляшкой или другими факторами, приводя к сужению сосудов мозга или их спазму. При этом нарушается или прекращается снабжение клеток кислородом и питательными веществами, что и приводит их к гибели. Именно поэтому главная задача при лечении инсульта - восстановление тока крови к месту поражения клеток.
В настоящее время новые перспективы в лечении инсульта открыты благодаря клеточным технологиям. Новые клеточные технологии коренным образом изменили традиционные подходы в лечении неврологических заболеваний и, в особенности, последствий инсультов. Открытие стволовых клеток и механизма их действия опровергнуло старый постулат медицины о том, что нервные клетки не восстанавливаются. Оказалось, что стволовые клетки способны проникать в поврежденные зоны головного мозга, минуя гематоэнцефалический барьер, замещая собой поврежденные нервные клетки, восстанавливая нормальное кровоснабжение.
Исследователи полагают, что многие нервные клетки в умеренно пострадавших от инсульта областях мозга живут еще достаточно долгое время и постепенно погибают в результате апоптоза, или запрограммированной гибели клеток. Введение стволовых клеток позволяет значительно ослабить апоптоз и спасти эти клетки.
Стволовые клетки и инсульт
Результаты последних исследований говорят о том, что ткани мозга человека и млекопитающих обладают способностью частично восстанавливаться после массовой гибели нервных клеток, вызванной нарушениями кровообращения при инсульте. По этим данным, незрелые нервные клетки – нейробласты, мигрируют в пораженную область из особой субвентрикулярной зоны, расположенной под боковыми желудочками головного мозга. Попав в зону поражения, нейробласты дифференцируются в зрелые нейроны, которые начинают выполнять функции погибших после инсульта клеток. Группой американских ученых было установлено, что стволовые клетки участвуют в восстановлении тканей головного мозга после инсульта. Было обнаружено, что миграцией незрелых нервных клеток, замещающих погибшие нейроны в поврежденных областях, управляют белки, вырабатываемые внутренней оболочкой вновь формирующихся кровеносных сосудов. Они предположили также, что веществами, которые непосредственно стимулируют начало миграции нейробластов, являются два белка, вырабатываемые эндотелием (внутренним клеточным слоем) вновь формирующихся сосудов: фактор клеток стромы -1 (SDF-1) и ангиопэтин-1 (Ang-1).
В ряде исследований были получены данные о том, что стволовые клетки могут быть использованы для восстановления функций головного мозга после перенесенного инсульта. К такому выводу пришли исследователи из Стэнфордского университета, вводившие эмбриональные стволовые клетки в пораженный инсультом мозг крыс. Ученые заметили, что стволовые клетки мигрируют в поврежденную область и в дальнейшем развиваются как нормальные клетки мозга. Если выяснится, что такие клетки не только физически замещают дефект, но и берут на себя функцию поврежденных клеток, это может стать прорывом в лечении последствий инсультов у человека. Руководитель исследований, доктор Гэри Стейнберг, считает, что при введении стволовых клеток недосредственно в область инсульта они гибнут, так как кровоснабжение пораженной области нарушено. А вот если клетки вводить в соседние области, то они не только приживаются, но и мигрируют к зоне инсульта. Ученые считают, что из поврежденной области идет своеобразный "сигнал бедствия", который "призывает" стволовые клетки. В подтверждение этой догадки медики привели тот факт, что у здоровых крыс стволовые клетки мигрировали на расстояние в 0,2 миллиметра, а у перенесших инсульт - на 1,2 миллиметра. Важно при этом отметить, что в качестве донорских клеток можно использовать и стволовые клетки из других источников.
Так, исследователи из медицинского колледжа Джорджии и Университета Южной Флориды (США) показали, что внутривенное введение стволовых клеток из пуповинной крови (ПК) при одновременном введении с фармакологическим препаратом (маннитолом) существенно уменьшает размеры разрушений, к которым приводит инсульт. В данном исследовании ученые впервые применили лекарство "маннитол" для обеспечения вводимым стволовым клеткам временного прохода сквозь барьер, защищающий мозг от попадания крови, после чего сразу же ввели стволовые клетки ПК человека животным, у которых предварительно был спровоцирован инсульт. Если трансплантация была осуществлена в течение первых нескольких часов или даже дней после инсульта, это приводило к уменьшению инсульта на 40%, и в результате функции оказывались нарушенными в значительно меньшем объеме. Было показано, что введенные клетки мигрировали в головной мозг, преимущественно в зону поражения и дифференцировались в нейроны и клетки глии. Сравнение при этом внутривенного и интрастриального способа трансплантации клеток показало, что внутривенное введение является более эффективным.
По данным других авторов стволовые клетки ПК не мигрируют через ГЭБ, а только стимулируют эндогенный нейро- и ангиогенез. Если экстраполировать дозозависимую терапию на человека, то для достижения эффекта, как оказалось, понадобится около 20 доз размороженных проб ПК (1,5 -2 л пуповинной крови). Схожие результаты (функциональное восстановление) были получены и при внутривенной трансплантации стволовых клеток ПК в модели повреждения спинного мозга у животных, что приводит к мнению о том, что терапевтическое действие стволовых клеток ПК при неврологичеком дефиците неспецифично и не обусловлено их нейрональной дифференцировкой.
Известна работа исследователей из Тайваня, которые проводили рандомизированные контролируемые клинические испытания с целью оценки осуществимости, безопасности и эффективности применения гранулоцитарного колониестимулирующего фактора (G-CSF) для лечения инсульта. Как известно, G-CSF мобилизует стволовые клетки и обладает противовоспалительным и нейропротективным действием. В испытаниях приняли участие пациенты с острым ишемическим инсультом, случившемся не ранее 7 дней до испытаний. Пациенты (7 человек) в течение 5 дней получали подкожные инъекции G-CSF (15 мкг/кг в день). В течение года никто из прошедших 5-дневный курс лечения G-CSF пациентов не умер и у них не было неблагоприятных побочных эффектов. Улучшения неврологической функции у них были значительно большими, чем у пациентов контрольной группы. Эти клинические испытания показали, что применение G-CSF в острой фазе ишемического инсульта безопасно и приводит к значительному улучшению состояния пациентов. Известно, что компания Stem Cell Therapeutics (Канада) объявила о “позитивных” результатах IIa фазы клинических испытаний лечения острого инсульта при использовании метода мобилизации стволовых клеток.
Другая серия клинико-экспериментальных работ была выполнена на мезенхимальных стволовых клетках (МСК), которые помимо основных направлений дифференцировки (остеобласты, хондробласты и адипоциты) способны также дифференцироваться в нейроны и глию. Кроме того, МСК обладают способностью стремиться к зонам повреждения тканей в организме, могут влиять на течение процессов воспаления и репарации в этих областях. Эти свойства МСК формируют основу для разработки новых методов клеточной терапии ишемического инсульта и других неврологических заболеваний. Так, в частности, была показана эффективность трансплантации МСК костного мозга на экспериментальных животных с ишемическим инсультом. При этом наблюдалось улучшение кровоснабжения в ишемизированных областях и востанавливались утраченные в результате инсульта функции мозга. Было доказано, что ведущую роль в функциональном восстановлении после инсульта играет ангиогенез и стимулирующее действие ростовых факторов, выделяемых стволовыми клетками. В журнале Annals of Neurology опубликованы результаты I фазы клинических испытаний метода аутотрансплантации МСК костного мозга пациентам с ишемическим инсультом в Ajou University Hospital (Южная Корея). Корейская группа показала безопасность и эффективность такой клеточной терапии. Динамика неврологического дефицита сравнивалась через год после лечения. Полученные данные продемонстрировали, что у пациентов с лечением МСК динамика состояния была существенно лучше по сравнению с контролем, а именно уменьшалась область инсульта. Функциональные тесты у больных, получавших инфузию стволовых клеток также были существенно лучше, чем в группе контроля, при осмотре через 3, 6 и 12 месяцев.
Несколько лет назад в России также начали использовать стволовые клетки при реабилитации больных, перенесших инсульт. Пока речь идет лишь об ограниченных клинических испытаниях, но полученные результаты обнадеживают. В клинике "НейроВита" (Москва), в Российском государственном медицинском университете, Новосибирском Институте иммунологии, Центре клеточных технологий при Челябинской областной клинической больнице подобные работы начались около года назад. На сегодня такой курс лечения прошли несколько десятков пациентов, перенесших тяжелый инсульт. Говорить об окончательных результатах, по мнению исследователей, пока слишком рано, так как для восстановления структуры мозга требуется не один месяц. Однако полученные уже результаты свидетельствуют об успешной реабилитации неврологических больных.
Каковы же возможные механизмы терапевтического действия МСК?
К таким механизмам прежде всего можно отнести дифференцировку в нейрональные клетки, слияние с клетками хозяина, паракринную стимуляцию нейро- и ангиогенеза факторами роста. Способность МСК к миграции в головной мозг и преодолению гемато-энцефалического барьера является весьма сомнительной, только 0.02% (из 2 миллионов введённых МСК) окрашиваются позитивно на нейрональные маркёры in situ. Поэтому наиболее вероятным механизмом действия МСК как стимулятора ангио- и нейрогенеза, является паракринный, за счёт синтеза ими факторов роста. Было показано, что биохимические сигналы из зоны мозгового инфаркта способны стимулировать МСК к синтезу факторов роста.
Конечно, при этом остается много нерешенных вопросов, касающихся сроков проведения клеточной терапии после инсульта, эффективной лечебной дозы, оптимальных путей введения клеток и др. Однако имеющиеся на сегодняшний день данные позволяют считать, что при своевременном вмешательстве клеточная терапия способна избавить пациента от последствий инсульта и вернуть его к нормальному образу жизни. Эффект клеточной терапии во многом зависит от того, как быстро обращается пациент за лечением. Чем меньше времени проходит от инсульта до клеточной терапии, тем больше шансов полностью восстановить организм.









Вопросы и комментарии