Какие могут быть проблемы снять электрокардиограмму (ЭКГ)? Но, оказывается, в таком простом деле тоже есть подводные камни.
Когда нужно проводить ЭКГ?
- ЭКГ назначается врачом, если у пациента имеются жалобы на боли в сердце различного характера, а так же в качестве проверки состояния пациента, имеющего заболевания сердечно-сосудистой системы.
- ЭКГ проводится, когда от пациента поступают жалобы на одышку, возникновение аритмии, перед оперативным вмешательством любого характера. Кроме того, ЭКГ рекомендуется проводить в том случае, если имеются заболевания других внутренних органов.
- ЭКГ так же проводится, когда имеется профессиональный риск.
 Перед исследованием лучше хорошо выспаться, а утром не давать организму лишних физических нагрузок. Важно зафиксировать работу вашего сердца в обычных, а не экстремальных условиях. Также утром лучше много не пить, перегрузка сердца жидкостью может отразиться на кардиограмме. И уж тем более отказаться от кофе и крепкого чая – кофеин ускоряет сердечный ритм. Перекусить лучше не позже чем за 2 часа до исследования, по возможности сдайте ЭКГ натощак.
Перед исследованием лучше хорошо выспаться, а утром не давать организму лишних физических нагрузок. Важно зафиксировать работу вашего сердца в обычных, а не экстремальных условиях. Также утром лучше много не пить, перегрузка сердца жидкостью может отразиться на кардиограмме. И уж тем более отказаться от кофе и крепкого чая – кофеин ускоряет сердечный ритм. Перекусить лучше не позже чем за 2 часа до исследования, по возможности сдайте ЭКГ натощак.
В день исследования нужно принять душ, после которого нельзя применять маслянистые и жировые кремы и лосьоны – они ухудшают контакт электродов с кожей. Предпочесть одежду удобную, так сказать, для быстрого доступа к телу.
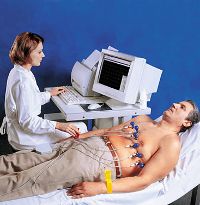
Исследование проводится лежа на спине после 10-15 минутного отдыха при спокойном дыхании. Как минимум, важно успеть хотя бы 10 минут отдохнуть перед кабинетом, а не ложиться на кушетку, только что «забежав» на 4 этаж. Перед исследованием пациент раздевается до пояса, голени также следует освободить от одежды, поскольку электроды должны непосредственно соприкасаться с кожей.
Кожа в месте наложения электродов обезжиривается (протирается спиртом) и смачивается специальными гелями. На тело человека прикрепляются 10 электродов, которые крепятся к верхним и нижним конечностям, а так же к грудной клетке при помощи присосок и манжетов.
При помощи ЭКГ можно оценить:
- Источник ритма сердца;
- Регулярность сердечных сокращений;
- Частоту сердечных сокращений;
- Изменения сердечной проводимости;
- Изменения конечной части желудочного комплекса, которые позволяют определить ишемические изменения в сердце.
Для грамотной расшифровки ЭКГ необходимо знание природы каждого ее зубца, интервалов между зубцами и пакетами зубцов одного сердечного цикла, а также характера взаимоотношений кривых при различных отведениях. Поэтому расшифровку ЭКГ должен проводить только специалист с опытом подобной работы.
Зачастую в заключении описано отклонение от нормы, которое заставляет нас волноваться. Учитывая, что чаще всего волнения оказываются ненужными, расшифрую наиболее частые «нестрашные» отклонения от идеала.
- Синусовая тахикардия - учащение ЧСС выше 90 ударов в минуту. Может быть вызвано волнением, курением, физической нагрузкой, обезвоживанием, кофе, чаем, болью и много чем еще. Если обычно в покое у вас нормальный пульс, ничего страшного.
- Синусовая брадикардия - замедление сердечного ритма менее 60 ударов в минуту. Возможно, вы просто не выспались, выпили на ночь снотворное, а за окном серая дождливая погода. Кстати, в последнее время все больше специалистов считают, что брадикардия начинается тогда, когда пульс замедляется до 50 ударов в минуту.
- Синусовая (дыхательная) аритмия - немного неровные сердечные сокращения, когда время между отдельными ударами сердца колеблется на доли секунды. Вариант нормы, чаще всего связано с работой вегетативной нервной системы, влиянием дыхания.
- Отклонение электрической оси сердца влево/вправо - само по себе не несет смысловой нагрузки и трактуется только «в сумме» с другими показателями ЭКГ. Часто является вариантом нормы.
- Синдром ранней реполяризации желудочков - это индивидуальная особенность электрических потенциалов Вашего сердца, вариант нормы.
- Предсердный ритм - в норме ритм зарождается в синусном узле, но иногда – где-то в непосредственной близости от него. Чаще всего это никак не отражается на работе сердца, колыбель ритма может периодически мигрировать из предсердий в синусный узел и обратно.
- Неполная блокада правой/левой ножки пучка Гиса - нарушение внутрижелудочковой проводимости, которое в современной медицине рассматривается как вариант нормы.
ЭКГ – довольно простое, но информативное исследование, которое входит в минимум обследования больных. Но иногда для постановки диагноза недостаточно снять обычную ЭКГ. В этом случае врач может посчитать целесообразным проведение функциональных проб или суточного мониторирования. Функциональные пробы с физической нагрузкой или с применением специальных лекарственных препаратов позволяют выявить нарушения, которые по разным причинам не могли быть зарегистрированы при обычном электрокардиографическом исследовании (скрытая недостаточность кровоснабжения мышцы сердца, непостоянные нарушения ритма).
ЭКГ, снятая в течение суток, носит название «суточного мониторирования» или «мониторирования по Холтеру». Для этого миниатюрный ЭКГ-аппарат и электроды прикрепляют к телу пациента. В течение суток он ведет обычный для него образ жизни, но делает записи в дневнике, где отмечает все события, произошедшие в течение дня. Суточное мониторирование позволяет не только выявить преходящие нарушения ритма сердца и ишемические изменения, но и связать их появление с какими-либо событиями (физическая нагрузка, психологические переживания), с временем суток.
В некоторых случаях для диагностики болезни сердца кроме ЭКГ врач может назначить ультразвуковое исследование – эхокардиографию. Этот метод дает возможность «увидеть» сердце, оценить толщину его стенок и их способность к сокращению, состояние клапанов и потоки крови.
Ханнанов З.А., терапевт, врач высшей категории.






Вопросы и комментарии